Sie sind hier:
Kardiologische Untersuchungen in der Klinik für Kardiologie am Marienhospital Osnabrück
In diesem Bereich möchten wir Sie genauer informieren über die in unserer Klinik angebotenen diagnostischen und therapeutischen Maßnahmen.
Bei darüber hinausgehenden Fragen wenden Sie sich bitte an den behandelnden Stationsarzt.
Echokardiographie
Echokardiographie
Jährlich werden in der Klinik für Innere Medizin und Kardiologie des Marienhospitals Osnabrück über 3000 Ultraschalluntersuchungen des Herzens (Echokardiographien) und der grossen Gefässe durchgeführt. In der Routine steht heute die Farbdopplerechokardiographie im Mittelpunkt, die sowohl über Herzgröße, Herzfunktion, Wandbewegung und Klappenstruktur und -funktion eine umfassende Aussage erlaubt.
Hierbei wird der Ultraschallkopf von außen gegen den Brustkorb gedrückt, die Untersuchung erfolgt routinemäßig aus der Ansicht neben dem Brustbein und von der Herzspitze aus.
Durch modernste Technik werden auch dreidimensionale Darstellungen von Herzstrukturen und Herzfunktion in Echtzeit möglich.
Transösophageale Echokardiographie
Diese Untersuchung wird im Klinikalltag oft "Schluckecho" oder auch "TEE" benannt. Hierbei wird ein Ultraschallkopf wie bei einer Magenspiegelung an einer langen Sonde in die Speiseröhre eingeführt. Von hier aus kann das Herz und seine Strukturen besser eingesehen werden als bei der transthorakalen Echokardiographie, da der Schallweg kürzer ist und die Schallbedingungen nicht durch den Körperbau beeinträchtigt werden.
Sie dient insbesonders bei der Suche nach Blutgerinnseln in den Vorhöfen, z.B. in der Ursachenforschung bei Schlaganfällen, bei akuten peripheren Gefäßverschlüssen oder vor geplanten elektrischen Kardioversion bei anhaltenden Herzrhythmusstörungen. Aber auch bei der weiteren Abklärung von Herzklappenerkrankungen und zur Untersuchung der Hauptschlagader (Aorta) bei Verdacht auf Gefäßerweiterung (Aneurysma) oder Wandeinrissen (Dissektionen) wird sie durchgeführt.
Die Untersuchung erfolgt in unserer Klinik in der überwiegenden Anzahl in einer kurzen Schlafnarkose, alternativ ist auf Patientenwunsch auch nur die Rachenbetäubung möglich.
Die Untersuchung kann aufgrund der zur Vefügung stehenden modernsten Technik bei passender Fragestellung auch dreidimensional durchgeführt werden.
Stressechokardiographie und Gewebedoppler
In den letzten Jahren ist die Diagnostik der koronaren Herzerkrankung (Erkrankung der herzkranzgefäße) durch die Möglichkeiten der Stressechokardiographie und Gewebedoppleruntersuchung verfeinert worden. Moderne Signal- und Bildverarbeitung haben dieser Methode eine hohe Treffsicherheit gegeben, wenn die bisherige Diagnostik nicht aussagekräftig oder aber z.B. durch körperliche Einschränkungen nicht möglich war.
Bei mehr als 250 Untersuchungen pro Jahr wird die Streßechokardiographie bei uns überwiegend als Dobutamin-Stressechokardiographie, d.h. mit Medikamentenunterstützung und weniger als physiologische Untersuchung auf dem Fahrrad durchgeführt.
Der Patient muss für die Untersuchung eine vorherige Nahrungskarenz (Nahrungsverzicht) von ca. 3-4 Stunden einhalten. Eine vorbestehende Therapie mit einem Betablocker (bestimmte Herzmedikamente) soll für mindestens 2 Tage nach Absprache mit dem behandelnden Arzt pausiert werden, damit im Rahmen der Untersuchung das Anheben der Herzfrequenz in den altersnormierten Zielbereich möglich ist, um bei Ausbelastung eine verlässliche Aussage über Herzfunktion und EKG-Verlauf treffen zu können.
Ergometrie

Das Belastungs-EKG ( Ergometrie) überprüft die Abläufe der Herzerregung unter den Bedingungen einer körperlichen Belastung, z.B. auf einem Steh-Fahrrad (Ergometer) oder aber dem Laufband.
Sie ist neben der Echokardiographie eine Basis-Untersuchung bei Verdacht auf eine zugrundeliegende koronare Herzerkrankung.
Durch die körperliche Belastung soll die Herzfrequenz über einen Zeitraum von ca. 10 Minuten in einen zuvor definierten, altersabhängigen Zielbereich angehoben werden, weshalb vor der Untersuchung eine bestehende medikamentöse Therapie mit einem Betablocker nach Absprache mit dem behandelnden Arzt pausiert werden sollte.
Während der Untersuchung erfolgt die durchgehende Aufzeichnung des EKGs, zudem am Ende jeder Belastungsstufe die Blutdruckmessung. Bei Beschwerden des Patienten kann die Untersuchung sofort beendet werden, weitere Abbruchgründe sind deutliche Zeichen einer Durchblutungsstörung im EKG, bestimmte Herzrhythmusstörungen und ein zu starker Anstieg des Blutdruckes.
Linksherzkatheteruntersuchung
Die Linksherzkatheteruntersuchung in der Klinik für Kardiologie des Marienhospitals Osnabrück, von den Patienten oft
" der große Katheter"
genannt, kann sowohl die Lävokardiographie (Kontrastmitteluntersuchung am Herzen), also die Darstellung der Pumpfunktion der linken Herzkammer, als auch die Darstellung der Herzkranzgefäße, die sogenannte Koronarangiographie umfassen.
Hierbei wird ein arterielles Gefäß, zumeist im Bereich des Handgelenkes, alternativ am Ellenbogen oder in der Leiste, punktiert, eine Schleuse eingeführt und über diesen Zugang ein langer, dünner Schlauch, der Katheter, zum Herzen geführt. Über diesen Katheter werden die Herzhöhlen, bzw. die Herzkranzgefäße mit Kontrastmittel gefüllt und mittels Röntgenstrahlen dargestellt.
Die Speicherung der Befunde erfolgt heutzutage auf digitalen Speichermedien.
In der Lävokardiographie können Bereiche mit verminderter Pumpkraft und auch Insuffizienzen (Schwäche) der Mitralklappe dargestellt werden. Über Druckmessungen können Aussagen über die Funktion der linken Kammer und über die Funktion der Aortenklappe getroffen werden.
Die Koronarangiographie kann morphologische (die Form und Struktur betreffende) Verhältnisse der Koronararterien aufzeigen (Koronaranatomie, ggfls. Anomalien, Einengungen darstellen und zuvor erfolgte Behandlungsergebnisse kontrollieren.
In unserer Klinik kann aufgrund der großen Expertise (Fachkenntnis) der die Untersuchung durchführenden Kardiologen, wenn mit dem Patienten zuvor so vereinbart, bei Vorliegen einer relevanten Durchblutungsstörung nach Abschluß der Diagnostik sofort mit einer Behandlung der dargestellten Läsionen (Störungen) fortgefahren werden.
Siehe Koronardilatation.
Die Untersuchung dauert in der Regel ca. 20 Minuten. Nach der Untersuchung werden die Katheter aus der Gefäßschleuse entfernt. Diese wird ebenfalls entfernt und die Einstichstelle am Handgelenk mit einem leichten Druckarmband über 3 Stunden komprimiert, eine strenge Bettruhe entfällt.
Nach einer Leistenpunktion wird die Punktionsstelle überwiegend mit einem speziellen Verschlusssystem (AngioSeal) versorgt.
Bei Punktionen von Gefäßen am Ellenbogen wird noch im Katheterlabor ein Druckverband angelegt, bis zu seiner Abnahme auf der Station ist eine Bettruhe weiter zu empfehlen.
Koronardilatation
Für die Notfallbehandlung des akuten Herzinfarktes besteht in der Klinik für Innere Medizin und Kardiologie des Marienhospital Osnabrück eine 24-Stundenbereitschaft des Herzkatheter-Teams, so dass innerhalb von 60 Minuten nach Eintreffen des Patienten eine Koronardilatation (PTCA) durchgeführt werden kann.
Lässt sich durch die Koronarangiographie ein hochgradig eingeengtes oder verschlossenes Gefäß als Ursache für den Herzinfarkt nachweisen, so kann bei erkennbarem Koronarthrombus dieser mit einem speziellen Absaugkatheter entfernt werden. Hochgradige Einengungen werden mit Hilfe der Koronardilatation und nachfolgendem Einsetzen einer Gefäßstütze (Stent) behandelt. Hierbei werden überwiegend die medikamentenbeschichteten Stents ( "drug eluting Stents", DES) eingesetzt. Dabei sollen die beschichteten Stentsysteme im Gegensatz zu den früher gebräuchlichen unbeschichteten Systemen, Bare-Metal-Stents (BMS), durch durch Abgabe dieser Wirkstoffe ( z.B. Sirolimus, Paclitaxel u.a.) in die Umgebung des Stents eine überschießende Geweberegeneration mit Wiedereinengung verhindern.
Es stehen der Klinik auch medikamenten-abgebende Ballons zur Vefügung, deren Anwendung zum Beispiel bei versorgten Wiedereinengungen von alten Stents (Instent-Restenosen) oder kleinen Gefäßen erfolgt.
Hat der Herzinfarkt zu einem Kreislaufzusammenbruch geführt, kann durch mechanische Unterstützung der Herzarbeit mit Hilfe der intravaskulären Pumpe Impella ( Fa. Abiomed) oder durch eine miniaturisierte Herz-Lungen-Maschine (VA-ECMO) der Patient stabilisiert werden, und wenn erforderlich, unmittelbar in der kooperierenden Herzchirurgie in Bad Rothenfelde vorgestellt werden. Der Einsatz der früher gebräuchlichen Ballonpumpe in der Hauptschlagader (IABP) ist nach neuesten Studienergebnissen nur noch Spezialfällen vorbehalten.
In der Behandlung der chronischen koronaren Herzerkrankung kommen im Herzkatheterlabor auch andere Techniken wie Rotablation (Gefäßerweiterung durch einen Bohrkopf) sowie der Cutting Ballon (ein Spezialballon) zur Anwendung.
Schutzsysteme zur Vermeidung von Embolien in die kleinen Herzkranzgefässe durch die Koronardilatation werden insbesonders bei der Aufdehnung von verengten Venen-Bypässen verwendet, ebenso wie Absaugsysteme für frische Thromben in den grossen herznahen Gefässen, vor allem in der Behandlung der fulminanten Lungenembolie.
Diagnostisch begleitet werden können diese Maßnahmen durch die Anwendung von intravaskulärem Ultraschall (IVUS) sowie der Druckdrahttechnik (Pressure Wire), damit eine weitere Beurteilung von Gefäßengstellungen möglich ist.
Unsere Klinik hat eine langjährige und umfangreiche Expertise in der Wiedereröffnung chronischer Gefäßverschlüsse (CTO) unter Einsatz medikamentenbeschichteter Stent-Systeme.
In den seltenen Fällen einer chronischen Durchblutungsstörung der Herzkranzgefässe ohne Möglichkeit zur interventionellen Behandlung direkt in den Gefässen, kann durch Implantation des sogenannten Reducer™-Stents (Hersteller: Firma Neovasc Inc.) im Bereich der großen Herzvene (Sinus coronarius) der Blutfluss zu den Herzmuskelzellen so optimiert werden, dass die Beschwerden der Angina pectoris deutlich rückläufig sein können und die Leistungsfähigkeit gesteigert werden kann.
Stent-Implantation
In der Klinik für Innere Medizin/Kardiologie des Marienhospital Osnabrück können bei Patienten mit invasivem (nach einem Eingriff vorliegenden) Nachweis von relevanten Durchblutungsstörungen der Herzkranzgefäße in der Koronarangiographie (Abbildung der Herzkranzgefäße), bei denen keine operative Wiederherstellung des Blutflusses notwendig ist, die Engstellen mittels Ballondilatation (Gefäßaufdehnung) behandelt.
Zudem bestehen die Möglichkeiten des Einsetzens einer Gefäßstütze, des sogenannten "Stents".
Während früher bei geeigneten Patienten vorzugsweise reine Metall-Stents ("bare-metal stents") eingesetzt wurden, sind inzwischen die sogenannten medikamentenbeschichteten Stents ("drug-eluting stents") Standard, da diese durch die Abgabe eines Wirkstoffes eine hyperproliferative ("überschießende") Reaktion der Gefäßinnenhaut, die zu einer Wiedereinengung des aufgedehnten Gefäßes im weiteren zeitlichen Verlauf führen könnte, verhindern.
Die Auswahl des implantierten Stents trifft der untersuchende Kardiologe (Facharzt für Herzerkrankungen) aufgrund der bekannten Risikofaktoren des Patienten, möglicher Begleiterkrankungen und aufgrund der Beschaffenheit der zu behandelnden Gefäßverengung.
Im Anschluss an die Behandlung mit Einsetzen eines Stents in ein Koronargefäß (Herzkranzgefäß), aber auch bei Einsetzen von Gefäßstützen in anderen Teilen des Gefäßsystems, wie z.B. im Bereich der Halsschlagadern oder Nierengefäßen, bedarf es einer angepassten medikamentösen Therapie mit kombinierter Hemmung der Blutplättchenfunktion für einen definierten Zeitraum.
Hierüber werden Sie von Ihrem behandelnden Stationsarzt ausführlich aufgeklärt werden, die Informationen werden durch den Herzkatheterbericht und nach Abschluß der stationären Behandlung im Entlassungsbrief an die behandelnden Ärzte weitergegeben.
Intravaskulärer Ultraschall (IVUS)
Bei der IVUS-Untersuchung ( Intra Vaskulärer Ultra Schall) wird im Rahmen der Herzkatheteruntersuchung zusätzlich eine kleine Ultraschallsonde in das Gefäß eingeführt, mit der die Wandveränderungen der Herzkranzgefäße ergänzend dargestellt und vermessen werden können. Aufgrund dieser Ergebnisse kann die Notwendigkeit einer Gefäßweitung mittels Ballonkatheter begründet werden.
Zusätzlich kann der untersuchende Kardiologe nach Einsetzen eines Stentes die optimale Anlagerung der Stentmaschen an die Gefäßwand kontrollieren.
Diese Untersuchung ist für den Patienten schonend und kann mehrfach wiederholt werden.
Druckdraht-Technik ("pressure wire")
Die koronare Herzerkrankung (Erkrankung der Herzkranzgefäße) stellt in der westlichen Welt eine der häufigsten Krankheitsbilder mit fatalem Verlauf dar. Vor ihrer Behandlung kommt dem Nachweis von reversibler Ischämie (behandelbarer Minderdurchblutung) eine besondere Rolle zu. Engstellen, welche eine Minderdurchblutung des Herzmuskels verursachen, aber unbehandelt bleiben, stellen ein 12fach höheres Risiko für den Patienten dar, in den kommenden 12 Monaten einen Infarkt zu erleiden oder daran zu versterben. Es ist somit von hohem Interesse, eine blutflusslimitierende Stenose (= Engstelle) zu behandeln. Die Behandlung von Stenosen durch eine Stentimplantation, welche keine Ischämie verursachen, bringen für den Patienten keinen Vorteil. Es kann sogar zu einer höheren Ereignisrate im Verlauf führen, als bei einer nicht invasiv behandelten Stenose. Die rein pharmakologische Behandlungsstrategie der Koronarsklerose scheint hier von Vorteil zu sein.
Zur Beurteilung einer möglichen Blutflusslimitation kann die Bestimmung der fraktionellen Flussreserve - FFRbeitragen.
Die FFR ist ein Index, welcher den Blutfluss in den grossen Herzkranzgefäße beschreibt. Die Druckverhältnisse in einem Koronargefäß, sind in jeden Segment dieses Gefäßes identisch - ausgehend von einem Idealzustand ohne Engstellen. Ein gemessener Druck am Anfang des Gefäßes (Pa) entspricht dann auch immer dem Druck im distalem Gefäßsegment (Pd), unabhängig von der Länge oder dem Querschnitt der Koronararterie. Dies gilt sowohl unter Ruhefluss als auch unter maximaler Blutflussbeschleunigung. Die Bestimmung der FFR wird grundsätzlich nur unter maximal hyperämischen Bedingungen (also unter maximalem Blutfluss) vorgenommen, da nur unter maximaler Durchblutung des Herzmuskels eine lineare Beziehung zwischen Druck und Fluss besteht. Bildet man aus den gemessenen Werten Pd und Pa den Quotienten, so entspricht die FFR in einem gesundem Gefäß immer dem maximalen Wert 1 (Pd / Pa = 1). In Anwesenheit einer Stenose sinkt der Druck jenseits (= distal) der Stenose, unter maximaler Hyperämie, ab. Somit ist Pd / Pa < 1. Bei einer FFRmyo größer 0,80 liegt keine durch Engstellen der grossen Kranzgefässe bedingte Myokardischämie vor. In diesem Fall ist eine invasive Behandlung des Gefäßes (z.B. durch eine Stent-Implantation) wahrscheinlich nicht von Nutzen für den Patienten, möglicherweise sogar von Nachteil. Ein Wert unter 0,80 bedeutet: in diesem Gefäß liegt eine relevante Minderung des Flusses gegenüber dem maximal möglichen Fluss vor. Ein Wert von unter 0,80 weist eindeutig auf das Vorhandensein myokardialer Ischämie hin, welche durch eine Stenose oder durch eine generalisierte Arteriosklerose verursacht wird. Hier kann der Patient von einer invasiven Therapie (Stentimplantation; Bypass-OP; etc.) profitieren. Die Sensitivität der FFR liegt bei 88%, die Spezifität bei 100%. Die FFR gehört somit zu den genauesten Verfahren zur Beurteilung des Zustandes der Herzkranzgefässe.
Technisch erfolgt die Messung der FFR durch Platzierung eines extrem dünnen Drahtes (vergleichbar den Drähten, die im Rahmen der Ballondilatation und Stentplatzierung zum Einsatz kommen) in den betroffenen Gefässen. In diesen speziellen Draht ist ein mikroskopisch kleiner Druckabnehmer eingearbeitet, der Druckschwankungen im Gefäss messen kann. Nach Platzierung des Drahtes (und des Druckabnehmers) jenseits der Engstelle wird zunächst der Wert der FFR in Ruhe aufgezeichnet. Dann wird durch Gabe eines speziellen Medikamentes (Adenosin) eine maximale Durchblutungssteigerung im Kranzgefässsystem erzeugt und im Anschluss die FFR unter sogenannter "maximaler Hyperämie" bestimmt (siehe oben).
Alternativ besteht die Option zur Vermessung der Engstelle ohne medikamentöse Interaktion durch die Messung der sogenannten iFR.
In Abhängigkeit von diesem Ergebnissen kann dann die Bedeutung einer Engstelle sehr genau bewertet werden und ggf. in gleicher Sitzung eine Behandlung mittels Ballondilatation und/oder Einsetzen einer Gefässstütze (Stent) erfolgen.
CTO-Behandlung (Chronic total occlusion)
Rekanalisation von chronisch total verschlossenen Koronarien (CTO)
Vielfach zeigen sich in der Herzkatheteruntersuchung von Patienten mit koronarer Herzerkrankung (KHK) auch langjährig verschlossene Herzkranzgefässe (CTO - chronic total occlusion). Diese sollten rekanalisiert (wieder geöffnet) werden, wenn in ergänzender Untersuchung z.B. mittels Echokardiographie oder kardialer Magnetresonanztomographie (Kard-MRT), eine Vitalität in den zugehörigen Herzmuskelbereichen nachgewiesen werden konnte.
Diese Behandlung ist in den letzten Jahren vor allem durch Erfahrungen japanischer Ärzte und durch die Entwicklung moderner Koronardraht- und Kathetertechnik vorangetrieben worden und hat sich in vielen kardiologischen Zentren erfolgreich durchgesetzt. Auch in der Klinik für Innere Medizin und Kardiologie des Marienhospitals Osnabrück kann diese Technik eingesetzt werden.
Bei erfolgreicher Rekanalisation (Durchflussermöglichung), die sowohl antegrad (vorwärts gerichtet) als auch retrograd (rückwärts gerichtet) erfolgen kann, werden zur Vermeidung erneuter Gefäßverschlüsse medikamentenbeschichtete Stents eingesetzt und der Patient längerfristig mit blutplättchenhemmenden Medikamenten vor akuten Thrombosen (Blutpfropfbildung) geschützt.
Die Rekanalisation von zuvor chronisch verschlossenen Herzkranzgefässen führt in einem Großteil der Patienten sowohl zu einer deutlichen subjektiven Besserung der Leistungsfähigkeit als auch zu objektivierbaren Verbesserungen der Herzfunktion, z.B. in der Echokardiographie.
Als ergänzende Maßnahme kann bei anhaltender Beschwerdesymptomatik im Falle nicht möglicher Rekanalisationen und nachgewiesenen Durchblutungsstörungen des linken Herzens die Implantation eines Stentsystems in die venöse Abflussbahn der Herzdurchblutung geplant werden.
Der sogenannte Reducer-Stent (Reducer, Fa. Neovasc) wird in der Klinik für Innere Medizin/Kardiologie des Marienhospitals Osnabrück in lokaler Betäubung über eine der Halsvenen in den Sinus coronarius eingesetzt. Durch eine Reduktion der Abflussgeschwindigkeiten des Blutes in den rechten Vorhof kommt es zu einer Optimierung der myokardialen Sauerstoff-Versorgung, somit können pektanginöse Beschwerden reduziert werden.
TASH-Prozedur (Behandlung einer Hypertrophen Obstruktiven Kardiomyopathie, HOCM)
Transkoronare Ablation der Septumhypertrophie (TASH)
TASH ist die Abkürzung für "Transkoronare Ablation der Septum-Hypertrophie".
Bei einer Verdickung der Herzmuskulatur im Rahmen einer Hypertrophen Obstruktiven Kardiomyopathie (HOCM) mit symptomauslösender Einengung des Ausflusstraktes der linken Herzkammer (LVOT) kann in der Klinik für Innere Medizin und Kardiologie des Marienhospital Osnabrück eine Ablation des einengenden Muskelwulstes durch Alkoholinjektion in das versorgende Koronargefäß (überwiegend der erste Septalast des Ramus interventricularis anterior, RIVA) im Rahmen einer Herzkatheterbehandlung erfolgen.
Die Injektion von hochprozentigem Alkohol führt zu einem Zelluntergang in dem Bereich des Muskelwulstes wie bei einem Herzinfarkt und somit zu einer Weitung des Ausflusstraktes und zur Entlastung der linken Herzkammer.
Mit der Rückbildung der Hypertrophie kann es im weiteren Verlauf zu einer Symptomreduktion, geringeren Krankheitsfolge und reduzierten Sterblichkeit kommen.
Das Verfahren ist seit ihrer Einführung in den klinischen Alltag vor ca. 20 Jahren gut etabliert und hat sich gegenüber der operativen Myokardresektion aufgrund der geringeren Belastung für den Patienten bei gleicher Erfolgsrate durchgesetzt.
Wenn durch die Prozedur z.B. ein anhaltender AV-Block °III ausgelöst wird, dann kann die Indikation zur Implantation eines den Herzrhythmus-absichernden Herzschrittmachers in der Folge bestehen.
Rechtsherzkatheteruntersuchung
In der Diagnostik von Herzklappenfehlern und von Herzmuskelerkrankungen (Kardiomyopathien) wird die Rechtsherzkatheter-Untersuchung, zum Teil auch mit Belastung angeboten.
Über die Punktion einer Vene in der Leiste werden die für die Untersuchung notwendigen Katheter (Swan-Ganz-Katheter) in die rechten Herzhöhlen ( rechter Vorhof und rechte Hauptkammer) und durch die Pulmonalklappe (Herzklappe der Lungenarterie) in die Lungenstrombahn eingeführt.
Es werden Druckmessungen durchgeführt zur Bestimmung der aktuellen Herzleistung und Gefäßwiderstände.
Es können Medikamentenwirkungen auf die Gefäße überprüft werden, zum Beispiel zur optimierten Behandlung eines Bluthochdruckes in der Lungenstrombahn (pulmonale Hypertonie).
Auch die Entnahme von Muskelproben aus der rechten Hauptkammer (Myokardbiopsie) ist möglich. Diese werden von uns in eines der aktuell vier in Deutschland bestehenden Speziallabore weitergeleitet, damit weitere Informationen zur Ursache von bislang unklaren Herzmuskelerkrankungen, z.B. durch Stoffwechselerkankungen, bei akuten oder chronischen Entzündungen, angeborenen oder erworbenen Störungen der Zellfunktion, vorliegen.
Nach der Untersuchung wird der Katheter und die zur Einführung notwendige Gefäßschleuse entfernt, aufgrund des niedrigeren Druckes in der venösen Gefäßbahn im Gegensatz zur arteriellen Gefäßbahn genügt die Anwendung eines Klebeverbandes und die Bettruhe ohne notwendige vollständige Immobilisation der Beine über 3 Stunden.
Schrittmacher-und Defibrillator-Implantation
Schrittmacher- und Defibrillator-Implantation
Jährlich werden in der Klinik für Kardiologie des Marienhospitals Osnabrück von erfahrenen Kardiologen selbstständig über 200 einfache und komplexe Herzschrittmacher und über 200 interne Defibrillatoren (ICD), davon ca. 100 als Dreikammersysteme (biventrikuläre Schrittmacher, LBB-P oder CRT-P und biventrikuläre ICDs, LBB-D oder CRT-D), eingesetzt.
Es besteht die Möglichkeit, bei geeigneten Patienten die Implantation eines elektrodenfreien Schrittmachers ("leadless-Pacer) und Schrittmachers bzw. Defibrillatoren zur Stimulation des eigenen Herzleitungssystems wie His-Bündel-Stimulation (HBP) oder Linksschenkel-Stimulation(LBB-Stimulation) durchzuführen.
Die Implantation eines subkutanen Defibrillator (S-ICD), bei dem sowohl das Aggregat, in der Achselhöhle implantiert, als auch die Elektrode unter der Haut außerhalb der Brusthöhle liegen, sodass kein Teil des Systems über den Zugangsweg der Venen im Herzen liegt, ist bei geeigneten Patienten in unserer Klinik möglich.
Defibrillatoren sind Geräte, die neben den üblichen Schrittmacherfunktionen zur Sicherstellung eines Mindest-Herzschlages auch in der Lage sind, "bösartige" Herzrhythmusstörungen wie schnelle Kammerrhythmen (ventrikuläre Tachykardien) oder Kammerflimmern zu erkennen und mittels einer elektrischen Schockabgabe zu beenden.
Biventrikuläre Aggregat-Implantationen sind Verfahren, die seit vielen Jahren in unserer Klinik in einer hohen Frequenz durchgeführt werden. Sie ermöglichen eine Resynchronisation (Rhythmusangleichung) der Herzkammern bei Herzschwäche und Leitungsstörungen der Herzerregung (Linksschenkelblock) und tragen somit durch optimierte Kontraktionsabläufe zur Verbesserung der Lebensqualität bei.
Überwiegend werden in unserer Klinik MRT-fähige Schrittmacher und Defibrillatoren implantiert.
Die entsprechenden Aggregate und Sonden sind so hergestellt, dass von außen zugetragene Energiequellen das System nicht beeinflussen können. So wird verhindert, dass das Implantat die während der MRT erzeugten magnetischen Strahlen nicht fehldeutet und nur in sehr geringem, absolut ungefährlichem Maß weitergibt.
Die Implantationen erfolgen in unserem Herzkatheterlabor unter den optimalen Bedingungen der Durchleuchtungsmöglichkeit unter sterilen Bedingungen.
Eine Vollnarkose ist für diese Operation nicht notwendig, es erfolgt eine ausreichende örtliche Betäubung des Operationsgebietes, zudem kann eine begleitende sedierende Medikation durch das erfahrene Pflegeteam überwacht werden.
Zur Vermeidung von Bluterguss-Bildungen wird in Anschluss an die Operation über eine individuell festgelegte Dauer eine Sandsack-Auflage besprochen.
Für die meisten Schrittmacher-Implantationen ist vor der Operation keine Pause der vorbestehenden Medikation mit blutgerinnungshemmenden Medikamenten, wie z.B. Marcumar, oder mit Thrombozytenaggregationshemmern wie Acetylsalicylsäure notwendig.
Postoperativ erfolgen Röntgenkontrollen zur Sicherstellung der optimalen Sondenlage und zum Ausschluss einer Operationskomplikation.
Die intraoperativ eingestellten Funktionen und Messwerte der Schrittmacher bzw. Defibrillatoren (z.B. Reizschwelle, Empfindlichkeit, Therapieprogramme) werden am folgenden Tag in unserer Funktionsabteilung kontrolliert und programmiert. Bei weiteren Kontrollen wird das Aggregat in seiner Einstellung auf eine patientensichere und stromsparende Wirkung optimiert, damit die Lebensdauer der Aggregate deutlich verlängert wird.
Wenn sich in einer Kontrolluntersuchung zeigt, daß die Batteriekapazität erschöpft ist, so vereinbaren wir einen Termin zum planmäßigen operativen Aggregatwechsel, dabei können die implantierten Sonden belassen werden.
In unserer Schrittmacher-Ambulanz stehen von den meisten Herstellern die Programmiergeräte bereit.
Mit Überweisung durch einen niedergelassenen Kardiologen kann die ambulante Aggregat-Kontrolle weiterhin in unserer Schrittmacher-Ambulanz durchgeführt werden.
Sie erreichen die Schrittmacher-Ambulanz über die Telefonnummer:
0541/326-4680.
Bitte geben Sie uns frühzeitig Bescheid, wenn Sie einmal einen Termin nicht einhalten können oder Sie einen neuen Termin vereinbaren möchten.
Cardiac Contractility Modulation (CCM)
Das Prinzip der CCM-Therapie (Cardiac Contractiliy Modulation) beruht auf der Abgabe eines hochenergetischen elektrischen Impulses innerhalb der totalen Refraktärzeit des rechten Ventrikels über zwei konventionelle Schrittmacherelektroden im rechtsventrikulären Septum. So kann auch in entfernten Myokardbezirken (z.B. linksventrikulär) über verschiedene Mechanismen akut und im Langzeitverlauf eine signifikante positiv inotrope Wirkung erzielt werden. Zusätzlich wird eine Vorhofelektrode zur Steuerung des Systems implantiert. Die Impulsabgabe erfolgt über 8h pro Tag. Bei aktivem CCM-Modus wird elektrokardiografisch ein typischer Stimulationsartefakt im QRS-Komplex erscheinen.
Die CCM-Therapie ist als ein zur kardialen Resynchronisation komplementäres Verfahren zu sehen bei solchen Patienten, die für eine Resynchronisation aufgrund eines zu schmalen QRS-Komplexes nicht in Frage kommen, oder für solche, die als CRT-Nonresponder angesehen werden. Die Wirksamkeit dieses neuartigen Therapieansatzes hinsichtlich Verbesserung der Lebensqualität symtomatischer Patienten konnte zuletzt in großen internationalen Multicenter-Studien (FIX-HF-4,2008 und FIX-HF-5c, 2018) belegt werden.
Die Nachsorge sollte an mit dieser Therapie vertrauten Zentren wie unserer Klinik erfolgen. Aufgrund des hohen Energiebedarfs des Gerätes ist die Batterie-Aufladung durch den Patienten erforderlich - dies geschieht über transkutane Induktion mittels einer speziellen Weste einmal pro Woche. Die Patienten werden dementsprechend geschult und mit den nötigen Geräten versorgt.
Event-Recorder
Ereignis-Rekorder
Zur Fahndung nach selten auftretenden, klinisch bedeutsamen Herzrhythmusstörungen können sogenannte Event-Rekorder als Mini-Langzeit-EKG unter die Haut implantiert werden.
Die Patienten erhalten eine technische Einführung in das Gerät. Über eine externe Bedienungshilfe können nach Auftreten eines klinischen Ereignisses die Aufzeichnungen im Gerät über einen eingestellten zeitlichen Bereich gespeichert werden. Diese Aufzeichnungen können in unserer Schrittmacher-Ambulanz ausgelesen und analysiert werden.
Barorezeptor-Aktivierungs-Therapie (BAT)
Barorezeptor-Aktivierungs-Therapie (BAT) bei therapierefraktärer arterieller Hypertonie
Als "therapierefraktärer arterieller Hypertonus" bezeichnet man einen Bluthochdruck, der trotz konsequenter Einnahme von mindestens drei blutdrucksenkenden Mitteln in der maximal tolerierten Dosierung inklusive eines wassertreibenden Medikamentes (Diuretikum), nicht zu einer zufriedenstellenden Einstellung in den gewünschten Zielbereich gelangt.
Sogenannte sekundäre Hypertonien, d.h. Blutdruckerhöhung durch andere behandelbare Erkrankungen wie Hormonstörungen, sollten zu diesem Zeitpunkt bereits ausgeschlossen worden sein.
Für Patienten mit einer therapierefraktären arteriellen Hypertonie besteht seit mehreren Jahren die Möglichkeit zu einer gerätegestützten Behandlung, die nun auch in der Klinik für Kardiologie des Marienhospitals Osnabrück eingesetzt wird.
In Zusammenarbeit mit der Klinik für Gefäßchirurgie (Chefarzt Prof. Dr. Heckenkamp) wird hierbei durch eine elektrische Stimulation von Nervenfasern, die sich an der Aufzweigung der Halsschlagader (A. carotis communis) befinden und die Einfluss auf die blutdruckregulierende Funktion ausüben, eine Veränderung der zentralen Kreislaufsteuerung ausgeübt und hierdurch eine blutdrucksenkende Wirkung erzielt.
In einem operativen Eingriff wird eine wenige Millimeter große Elektrode auf die äußere Wand der Halsschlagader genäht und mit einem Steuerungsgerät verbunden, dass die Größe eines Herzschrittmachers besitzt und an üblicher Stelle unterhalb des Schlüsselbeins zumeist unter der Haut eingesetzt wird.
Nach erfolgter Einheilung kann über das Steuerungsgerät die schmerzlose Dauerstimulation der Nervenfasern des Barorezeptors begonnen werden.
In den folgenden Monaten kann es nach bisherigen Studienergebnissen bei den versorgten Patienten zu einer bedeutsamen Blutdrucksenkung kommen, die auch zu einer möglichen Reduktion der notwendigen medikamentösen Therapie führen kann. Regelmäßige Gerätekontrollen in unserer Klinik überwachen den Therapieerfolg, ambulante Langzeitblutdruckmessungen helfen dem Team, sie umfassend zu beraten.
Laufende internationale Studien untersuchen weiterhin die optimalen Abläufe dieser innovativen Therapie, die auch bei Patienten mit Herzschwäche (Herzinsuffizienz bei reduzierter Linksherzfunktion) zum Einsatz kommen kann.
Spezialambulanz pulmonal arterielle Hypertonie
Spezialambulanz pulmonal arterielle Hypertonie am Marienhospital Osnabrück
Der Lungenhochdruck (pulmonale Hypertonie) kann viele verschiedene Ursachen haben:
Häufig ist eine pulmonale Hypertonie die Folge einer Herzmuskelschwäche der linken Herzkammer (Herzinsuffizienz) oder eines Herzklappenfehlers. Man spricht von einer "postkapillären" Form, d.h. die Ursache liegt hinter dem Kapillarnetz der Lunge. Wesentlich seltener - aber oft prognostisch schlechter - ist die pulmonale Hypertonie, die direkt durch eine Erkrankung der Lungenstrombahn oder des Lungengewebes entsteht. Es handelt sich dann um eine "präkapilläre" Form, d.h. die Ursache liegt vor oder im Kapillarnetz der Lunge. Ätiologisch kommen unterschiedliche Erkrankungen in Frage: Angeborene Formen, rezidivierende Lungenarterienembolien, rheumatische Erkrankungen u.v.a.m.
In der Spezialambulanz pulmonal arterielle Hypertonie steht die erweiterte kardiologische bzw. pulmonologische Funktionsdiagnostik (u.a. Spiroergometrie, Rechtsherzkatheter, Bodyplethysmographie) zur ambulanten differentialdiagnostischen Abklärung einer pulmonalen Hypertonie zur Verfügung. Langfristig können Patienten mit einer präkapillären Form der pulmonalen Hypertonie auf Überweisung durch niedergelassene Kollegen ambulant mitbehandelt werden.
Die Leitung der Spezialambulanz erfolgt über die OÄ Frau Große Starmann.
Rückfragen und Terminabsprachen sind über die Terminkoordination der Klinik für Innere Medizin/Kardiologie möglich:
Telefon 0541-326-3888
oder per Fax an
Fax 0541-326-3883
Ballon-Valvuloplastien
Die Behandlung von hochgradigen Einengungen der Mitralklappe in Form der "perkutanen Mitral-Ballonvalvuloplastie" ist ein im Marienhospital Osnabrück langjährig etabliertes Verfahren.
Hierbei wird die eingeengte Herzklappe zwischen linkem Vorhof und linker Herzkammer durch einen über die Leistenvene eingeführten Inoue-Ballon, der nach transseptaler Punktion vom rechten in den linken Vorhof eingeführt wird, aufgedehnt. Es erfolgt die Kontrolle der Klappenöffnungsfläche und des Druckgradienten über der Klappe, die Behandlung hat eine Erfolgsrate von ca. 90-95%, um eine Verdopplung der Klappenöffnungsfläche, bzw. die Halbierung des Druckgradienten zu erreichen.
Eine Ballonvalvuloplastie der Aortenklappe ist nur als palliative Therapie (lindernde Behandlung) zu bedenken, wenn der Patient weder einem klassischen herzchirurgischem Eingriff wie Aortenklappenersatz (mechanisch oder biologisch), noch der perkutanen (durch die Haut hindurch ausgefühten) Aortenklappen-Implantation zugeführt werden kann oder soll.
Interventioneller Verschluss eines Vorhofseptumdefektes (PFO, ASD)
Interventioneller Verschluss eines Vorhofseptumdefektes (PFO, ASD)
In der Klinik für Kardiologie des Marienhospitals Osnabrück werden bei Patienten mit angeborenen oder erworbenen Lücken in der Herzscheidewand auf Vorhofebene (Vorhofseptumdefekte) Verschlusssysteme (Okkluder) mittels Herzkathetertechnik eingesetzt, sofern sie einen Krankheitswert besitzen.
Die häufigste offene Verbindung in der Vorhofscheidewand ist das Foramen ovale. Diese Verbindung ist in der embryonalen Zeit im Mutterleib bei jedem Menschen vorhanden, um das Blut nicht durch die Lunge, sondern durch den Mutterkuchen zu leiten. Nach der Geburt verschließt sich diese Verbindung nur bei ca. 75% der Menschen spontan. Bei Patienten, bei denen diese Verbindung persistiert (persistierendes Foramen ovale, PFO), kann es die Ursache eines Schlaganfalls sein, indem ein Blutgerinnsel durch das PFO vom venösen in das arterielle Blutkreislaufsystem übertritt. Nach Ausschluss anderer Ursachen für einen Schlaganfall ist v.a. bei jüngeren Patienten ein interventioneller Verschluss des PFO ein kleiner komplikationsarmer Eingriff, der das Risiko für einen erneuten Schlaganfall erheblich senkt.
In den letzten Jahren sind mehrere große Studien erschienen, die diesen Effekt eindeutig belegen konnten [1;2;3].
Seltener sind angeborene Lücken im Vorhofseptum (Vorhofseptumdefekte, ASD), die aufgrund ihrer Größe zu einer relevanten Belastung des Herzkreislaufsystems führen können. Nach Bestätigung einer Relevanz mittels Herzultraschall (Echokardiographie) und Rechtsherzkatheter-Untersuchung können die Vorhofseptumdefekte in den meisten Fällen in Herzkathetertechnik verschlossen werden.
1. Lars Sondergaard et al., Patent Foramen Ovale Closure or Antiplatelet Therapy for Cryptogenic Stroke, N Engl J Med 2017;377:1033-42
2. Jean-Louis Mas et al., Patent Foramen Ovale Closure or Anticoagulation vs. Antiplatelets after Stroke, N Engl J Med 2017;377:1011-1021
3. Jeffrey L. Saver et al., Long-Term Outcomes of Patent Foramen Ovale Closure or Medical Therapy after Stroke N Engl J Med 2017;377:1022-1032
Rückfragen und Terminabsprachen sind über die
Terminkoordination der Klinik für Innere Medizin/Kardiologie möglich:
Telefon 0541-326-3888
oder per Fax an Fax 0541-326-3883
oder per E-Mail an Oberarzt Hr. Nußmann unter denis.nussmann@nsk.de
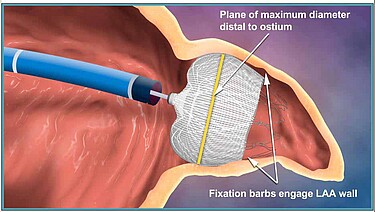
Vorhofohr-Verschluss
In der Klinik für Kardiologie des Marienhospitals Osnabrück kann bei Patienten mit Vorhofflimmern, die aufgrund von Begleiterkrankungen auf Dauer keine Blutverdünnungsmedikamente in Tablettenform einnehmen sollen, zum Schutz vor Schlaganfällen durch Blutgerinnsel aus dem linken Vorhofohr ein Verschlusssystem, ein sogenannter Okkluder, mittels Herzkathetertechnik eingesetzt werden.
Vorhofflimmern ist die häufigste Herzrhythmusstörung und für bis zu 20% der Schlaganfälle verantwortlich. Es betrifft 1-3 % der Bevölkerung in Deutschland und das Auftreten nimmt im Alter deutlich zu. Durch eine effektive Antikoagulation (Blutverdünnung) kann das Risiko für einen Schlaganfall bei Vorhofflimmern um 60-70% gesenkt werden. Dafür stehen neben Phenprocoumon (Marcumar) auch neue Medikamente - die direkten Antikoagulantien - zur Verfügung. Dazu gehören Apixaban (Eliquis ®), Dabigatran ( Pradaxa®), Rivaroxaban (Xarelto®) und Edoxaban ( Lixiana ® ).
Trotz dieser medikamentösen Möglichkeiten kommt es bei vereinzelten Patienten zu Blutungskomplikationen oder es liegen Unverträglichkeiten vor. Bei einigen Patienten wird aufgrund von Vorerkrankungen das Risiko für Blutungen als sehr hoch eingeschätzt. Oft sind das gerade die Patienten, die aufgrund von Begleiterkrankungen ein hohes Risiko für einen Schlaganfall aufweisen ( z.B. arterieller Hypertonus, erhöhter Blutzucker ( Diabetes mellitus), höheres Lebensalter, stattgehabter Schlaganfall u.a.). Für diese Patienten ist der kathetergestützte Verschluss des Vorhofohres eine Alternative. Durch Vorhofflimmern wird die Pumpkraft der linken Herzvorkammer fast vollständig aufgehoben. Das Blut fließt deutlich langsamer und Blutgerinnsel (sog. Thromben) können entstehen. Diese bilden sich in über 90% der Fälle dort, wo das Blut am langsamsten fließt: im Vorhofohr, dem "Anhängsel" der linken Herzvorkammer.
Mehrere Studien mit unterschiedlichen Devices konnten zeigen, dass ein Verschluss des Vorhofohres die Rate von Schlaganfällen mindestens so effektiv senkt wie eine Blutverdünnung mit Marcumar. Dabei wird ein kleines Drahtgeflecht aus Nitinol ( sog. Okkluder) in gefaltetem Zustand über eine Vene in der Leiste bis in das linke Vorhofohr eingebracht. Durch das Entfalten des Okkluders im Vorhofohr wird dieser dort verankert. Aufgrund einer besonderen Beschichtung wächst die Herzbinnenhaut über den Okkluder: das Vorhofohr ist danach verschlossen. Medikamente zur Blutverdünnung, wie z.B. Marcumar, sind anschließend nicht mehr erforderlich.
In der Klinik für Kardiologie des Marienhospital Osnabrück verwenden wir die beiden bisher am meisten implantierten Okkluder: das WATCHMAN™- und das AMPLATZER™Amulet ™-System. Damit besteht die Möglichkeit für jeden Patienten- entsprechend der sehr variablen Morphologie des Vorhofohres- das am besten geeignete System zu wählen. Mittlerweile sind mehrere tausend Patienten mittels Vorhofohr-Okkludern behandelt worden. Die anfänglich bereits sehr geringe Komplikationsrate konnte durch Erfahrungsgewinn ebenso wie durch technische Weiterentwicklungen kontinuierlich gesenkt werden. Die Datenlage für das WATCHMAN™-System ist besonders gut, weil die erste große Vergleichsstudie mit Marcumar (PROTECT-AF) damit erfolgt ist und bereits Verlaufsergebnisse nach 5 Jahren vorliegen.
Rückfragen und Terminabsprachen sind unter der Telefonnummer 0541-3264670 (Sekretariat Herzkatheterlabor) möglich.
(Bilder zu WATCHMAN™ mit freundlicher Genehmigung von Fa. Boston Scientific und zu AMPLATZER™AMULET™ von Fa. St. Jude Medical (SJM))
Perkutane Mitralklappenrekonstruktion
Perkutane Mitralklappenrekonstruktion
In der Klinik für Innere Medizin und Kardiologie des Marienhospitals Osnabrück wird seit Herbst 2016 die Behandlung der schweren Undichtigkeit der Mitralklappe (der Herzklappe zwischen linkem Vorhof und linker Herzkammer) in Kathetertechnik (perkutane Mitralklappenrekonstruktion) durchgeführt.
Die mittel- bis schwergradige Mitralklappeninsuffizienz ist die häufigste Herzklappenerkrankung weltweit. Sie führt zu Symptomen wie zunehmender Luftnot (Dyspnoe) und Wassereinlagerungen (Ödemen). Weiterhin ist dieser Herzklappenfehler mit einer erhöhten Sterblichkeit verbunden. Mit Medikamenten können Symptome gebessert werden, die Klappenerkrankung selbst schreitet weiter voran. Die Mitralklappeninsuffizienz entsteht in den meisten Fällen im Laufe des Lebens durch chronische Veränderung (Degeneration) an der Klappe oder durch eine Belastung der linken Herzkammer mit der Folge einer Störung des Halteapparates der Klappe.
Somit betrifft dieser Klappenfehler in vielen Fällen ältere Patienten mit relevanten Begleiterkrankungen bzw. mit einem reduzierten Allgemeinzustand. Diese Patienten sind für die herzchirurgische Therapie durch Rekonstruktion der Klappe oder gar einem Herzklappenersatz aufgrund des hohen Risikos nicht geeignet. Hier bietet die 2002 weltweit erstmalig durchgeführte perkutane Mitralklappenrekonstruktion (unter Verwendung des MitraClip™ (Fa. Abbott)) eine schonende Alternative.
Alle Patienten mit einer relevanten Mitralklappeninsuffizienz können in einer einfachen Schluckultraschall-Untersuchung (transösophagealen Echokardiographie, TEE) auf die Therapiemöglichkeit mittels MitraClip hin untersucht werden, hierfür bestehen in unserer Klinik ausführliche und feststehende Screening-Abläufe. Nur wenn die anatomischen Voraussetzungen für eine gute Therapiemöglichkeit zur Verbindung der Mitralklappensegel mittels des Clip-Verfahrens bestehen und in der Zusammenarbeit mit einem Herzchirurgen festgestellt wird, dass eine herzchirurgische Behandlung nicht möglich oder vom Patienten nicht gewünscht ist, kann die perkutane Mitralklappenreparatur weiter geplant werden.
Mittels einer Kathetertechnik wird über die Leistenvene ein spezieller Clip auf die Herzklappensegel gesetzt, der die undichten Klappenränder aneinander führt und so die Klappenfunktion wieder verbessert. Auch die Anwendung mehrerer dieser Clips zur Optimierung des Behandlungsergebnisses ist möglich. Während der Untersuchung, die in Vollnarkose in dem Hybrid-Operationssaal durchgeführt wird, wird der optimale Ablauf der Untersuchung durch begleitende kontinuierliche Darstellung der Herzstrukturen sowohl durch die dreidimensionale transösophageale Echokardiographie (3D-TEE) als auch die radiologische Durchleuchtung (Fluoroskopie) sichergestellt.
Seit Januar 2021 wird in unserer Klinik das neueste MitraClip (TM) -System der vierten Generation (G4) eingesetzt. Der Vorteil dieses Systems ist die Möglichkeit, die beiden Mitralklappensegel getrennt voneinander zu greifen. Weiterhin ist der Clip jetzt in vier (statt vorher zwei) Größen verfügbar (siehe Abb.3).
Weltweit sind mittlerweile über 100.000 perkutane Mitralklappenrekonstruktionen mit dem MitraClip™-System durchgeführt worden. Es hat sich als sicheres und effektives Verfahren etabliert. Dazu hat auch beigetragen, dass das System laufend weiterentwickelt wird und mittlerweile die dritte bzw. vierte Generation ihren Einsatz findet. Viele der behandelten Patienten sind in Studien eingeschlossen worden, um weitere Erkenntnisse zu gewinnen: In unserer Klinik konnten 2018 Patienten freiwillig an einer Nachbeobachtungsstudie teilnehmen (MitraClip EXPAND Study) [1]. In einer 2018 publizierten Studie (COAPT-Studie) konnte erstmalig nicht nur ein Nutzen in Hinblick auf eine Verbesserung der Symptome, sondern auch ein Überlebensvorteil für die behandelten Patienten nachgewiesen werden [2]. Seit 2019 steht mit dem PASCAL™-Transkatheter-System der Firma Edwards ein zweites Verfahren zur perkutanen Mitralklappenrekonstruktion in Deutschland zur Verfügung.
1. Scott L et al., Global EXPAND Study: Contemporary Outcomes With Mitraclip (NTR/XTR) System in Primary MR, ACC 2020
2. Stone GW et al., Transcatheter Mitral-Valve Repair in Patients With Heart Failure, N Engl J Med 2018 Dec 13;379(24):2307-2318
Rückfragen und Terminabsprachen sind unter der Telefonnummer
0541-3263888 (Terminkoordinatorin der Klinik für Innere Medizin/Kardiologie)
oder per E-Mail an Oberarzt Hr. Nußmann unter denis.nussmann@nsk.de möglich.
(Bilder mit freundlicher Genehmigung der Fa. Abbott)
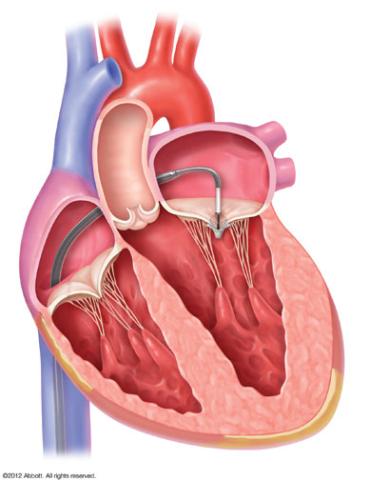
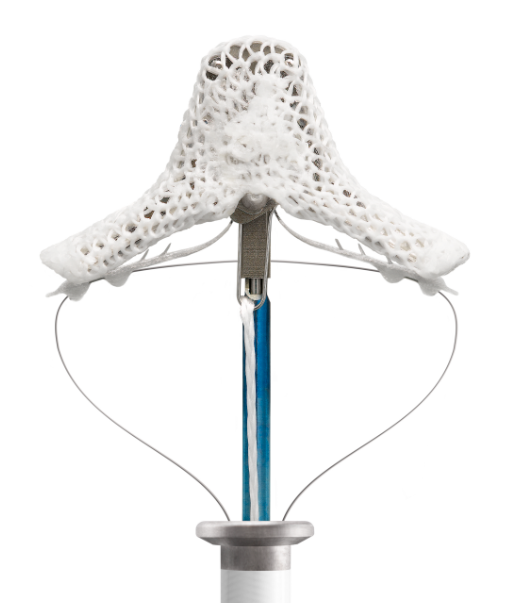
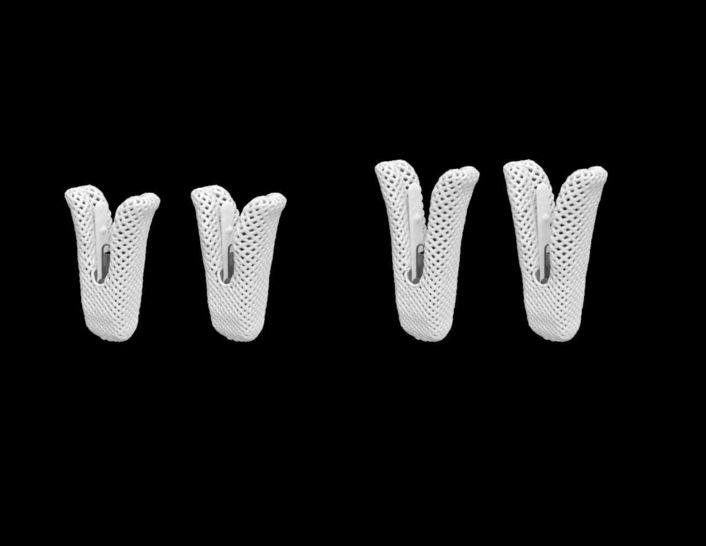
Interatriale Shunt-System-Implantation
Nieren-PTA
Aufdehnung von Einengungen der Nierenarterien (Nieren-PTA)
Bei Patienten mit fortgeschrittener arteriellen Hypertonie (Bluthochdruck) werden im Rahmen der Herzkatheteruntersuchung systematisch die Nierenarterien angiographisch (durch Abbildung der Blutgefäße) untersucht und bei hochgradiger Gefäßeinengung eine Aufdehnung der Stenose (Engestelle) (Nieren-PTA, PTRA) mit Einbau einer Gefäßstütze (Stent) durchgeführt.
Oftmals kann im weiteren Verlauf dann die blutdruckregulierende Medikation angepasst werden.
Kipptisch-Untersuchung
In der Diagnostik von unklaren Bewusstlosigkeiten (Synkopen) hat sich die Kipptischuntersuchung bewährt. Wir führen diese Untersuchung mit und ohne Medikamenten-Provokation durch und haben durch gezielte therapeutische Maßnahmen ein erfolgreiches Behandlungskonzept der neurokardiogenen Synkope anzubieten.
Bei der Kipptischuntersuchung wird der nüchterne Patient nach einer Liegezeit von 5 Minuten in eine 60-70°-Stehposition aufgerichtet, die für 30 Minuten eingehalen wird. Hierbei werden die Beine, die Hüfte und der Oberkörper des Patienten durch Gurte gesichert, sodaß bei Eintreten einer Bewusstlosigkeit keine körperliche Schädigung durch Sturz möglich ist.
Bei der Untersuchung erfolgt die durchgehende Kontrolle des EKGs und eine nicht-invasive Blutdruck- und Pulsmessung mittels Fingersensors.
Langzeit-Blutdruckmessung
Zur Klärung unklarer Synkopen (Ohnmachtanfällen), zur Kontrolle einer bekannten arteriellen Hypertonie oder als Diagnostik bei der Abklärung kardiovaskulärer Risikofaktoren wird in unserer Klinik auch die Langzeit-Blutdruckmessungs-Untersuchung angeboten.
Für eine Langzeit-Blutdruck-Aufzeichung wird am Oberarm des Patienten die Blutdruckmanschette angelegt, die mit einem kleinen Aufzeichnungsgerät verbunden ist, das wie eine Kamera um den Hals gehängt wird. Bei voller Mobilisation wird nun tagsüber alle 20 Minuten und nachts alle 45 Minuten der systolische und diastolische Blutdruck gemessen und aufgezeichnet. Die Aufzeichnungen werden dann von Ärzten unserer Klinik am PC analysiert und weitere diagnostische oder therapeutische Schritte können geplant werden.
Zur Zeit stehen für die Diagnostik 8 Langzeit-Blutdruck-Geräte bereit.
Langzeit-EKG
EKG und Langzeit-EKG

Im klinischen Alltag unserer kardiologischen Klinik spielt die Aufzeichnung und Analyse eines Elektrokardiogramms unter Ruhebedingungen ( 12-Kanal-EKG) eine maßgebliche Rolle. Hier können z.B. Rhythmusstörungen, akute Durchblutungsstörungen, Wirkungen von spezifischer Medikation oder Elektrolytverschiebungen diagnostiziert werden.
Zur Klärung unklarer Herzryhthmusstörungen und allgemeiner Herzbeschwerden werden neben der Ruhe- auch die Belastungs- und Langzeit-EKG-Untersuchungen angeboten sowie als Marker für gefährliche Rhythmusstörungen die Analyse der Spätpotentiale, der Herzfrequenzvariabilität und der Barorezeptorsensibilität (Blutdruckempfindlichkeit).
Für eine Langzeit-EKG-Aufzeichung werden am Oberkörper des Patienten 5 Elektroden festgeklebt, die mit einem kleinen Aufzeichnungsgerät verbunden sind, das wie eine Kamera um den Hals gehängt wird. Bei voller Mobilisation werden nun alle Herzschläge über die Dauer von 24 oder 48 Stunden und ggfls. bis zu 30 Tagen aufgezeichnet. Die Aufzeichnungen werden dann von Ärzten unserer Klinik am PC analysiert und weitere diagnostische oder therapeutische Schritte können geplant werden.
Zur Zeit stehen für die Diagnostik 13 Langzeit-EKG-Geräte bereit, die auch am Wochenende angelegt werden können.
Spirometrie - Bodyplethysmographie
Lungenfunktionstestung - Spirometrie und Bodyplethysmographie
Zur Überprüfung der Lungenfunktion stehen in der Klinik für Kardiologie des Marienhospitals Osnabrück zwei sich ergänzende Methoden zur Verfügung:
- die Spirometrie und
- die Bodyplethysmographie.
Durch die Anwendung beider Untersuchungen gelingt bei Patienten mit beklagter Kurzatmigkeit (Dyspnoe) die Unterscheidung, ob die Symptome wirklich durch eine funktionelle Störung der Lunge hervorgerufen werden, oder ob andere Ursachen weiter abgeklärt werden müssen.
Durch die wenige Minuten dauernde Spirometrie werden die Werte der Ein- und Ausatmung wie Vitalkapazität, exspiratorisches Ausatemvolumen und funktionelle Werte wie der Tiffeneau-Wert ermittelt.
In der Bodyplethysmographie werden zusätzlich zur Spirometrie folgende Werte erhoben:
- das gesamte intrathorakale Gasvolumen ( TGV)
- die Atemwegswiderstände (Resistance)
- Fluss-/Volumenkurven
- und die CO-Diffusion ( Single Breath-Methode)
( Gerät: smart PFT, Lemon Medical GmbH, Germany).
Spiroergometrie
In der Diagnostik von Herzklappenfehlern und der Herzschwäche (Herzinsuffizienz) bieten wir neben der Echokardiographie auch die Spiroergometrie an. Diese Untersuchung erlaubt eine präzise und differenzierte Beurteilung der Herzleistung und kann vor allem bei Luftnot unklarer Ursache zwischen Lungen- und Herzstörungen unterscheiden.
Wie bei einem normalen Belastungs-EKG (Ergometrie) belastet sich der Patient durch Radfahren, es erfolgt aber neben der EKG-Kontrolle auch die Analyse der Atemfunktion über eine aufgesetzte Atemmaske, hierüber erfolgt neben Aufzeichnung der Atemvolumina die Analyse des aufgenommenen Sauerstoffs und des abgeatmeten Kohlendioxids.
Kardiales MRT
Magnetresonanztomographie des Herzens (Kard-MRT)
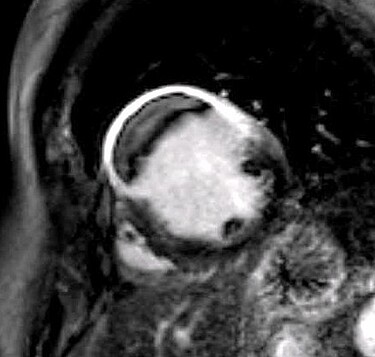
In Zusammenarbeit mit der Klinik für Radiologie führen wir die Kernspintomographie des Herzens (Kard-MRT; CMR) durch. Hierbei werden durch Magnetfeldimpulse Atome des menschlichen Körpers angeregt und ihre resultierenden Impulse zur Bildherstellung verwendet.
Die Darstellung des Herzens, seiner Wandabschnitte, der Klappenfunktion erfolgt hierbei unabhängig von äußeren Einflüssen, die die Darstellung mittels Echokardiographie zum Teil unmöglich machen wie Übergewicht, Lungenerkrankungen oder Skelettveränderungen.
Die Durchblutung des Herzmuskelgewebes kann im Kard-MRT mit medikamentöser Belastung (zumeist Adenosin, seltener Dobutamin) überprüft werden, die Darstellung von narbigen Veränderungen ist sowohl bezüglich Lokalisation als auch in der Ausdehnung aussagekräftig möglich.
Durch Darstellung von verspätetem Anreichern von Kontrastmittel in Herzmuskelgewebe ("late enhancement") kann ein geschädigtes Areal besser erkannt werden.
Bestimmte Signalphänomene erlauben die Diagnosestellung von entzündlichen Veränderungen, z.B. im Rahmen einer akuten viral bedingten Herzmuskelentzündung.
Patienten mit Metall-Fremdkörpern im Körper, wie z.B. Herzschrittmacher, implantierten Defibrillatoren, Granatsplittern und auch großflächigen Tätowierungen dürfen nicht ohne weiteres an einer Kard-MRT-Untersuchung teilnehmen. Bitte fragen Sie uns nach, wenn dieses auf Sie zutrifft.
Es gibt aber inzwischen auch Herzschrittmacher-Systeme von verschiedenen Herstellerfirmen, bei denen von außen zugetragene Energiequellen das System nicht beeinflussen können. So wird verhindert, dass der Herzschrittmacher bzw. ICD die während der MRT erzeugten magnetischen Strahlen ( am 1,5-Tesla-Gerät, Device-Träger sind auch weiterhin nicht für das 3-Tesla-Gerät zugelassen) nicht fehldeutet und nur in sehr geringem, absolut ungefährlichem Maß weitergibt.
Bei geeigneten Patienten können diese Schrittmacher- bzw. ICD-Systeme in unserer Klinik implantiert werden.
Patienten mit bekannter Klaustrophobie oder Neigung zu Panikattacken sollten ebenfalls mit uns absprechen, welche Möglichkeiten bestehen, die Untersuchung trotzdem durchführen zu können.
Die erhobenen Befunde werden zusammen mit den Kollegen der radiologischen Klinik ausgewertet und in regelmäßigen kardiologisch-radiologischen Konferenzen besprochen.
Zur weiteren Qualitätssicherung erfolgt seit 2009 eine enge Zusammenarbeit mit weiteren nationalen Zentren der kardialen Bildgebung.
Die Klinik für Innere Medizin und Kardiologie des Marienhospitals Osnabrück ist durch die DGK als Qualifizierungsstätte der Zusatzqualifikation Kardiale Magnetresonanztomographie (CMR) unter der Leitung von Oberarzt Dr. H. Bültel anerkannt und wurde im Mai 2023 erneut rezertifiziert..

Kardiale Computertomographie (Kardio-CT)
Die Computertomographie des Herzens ist eine moderne Röntgenuntersuchung, die mit hoher Auflösung und schneller Bildgebung eine umfassende Diagnose des Herzens und der Herzkranzgefäße ermöglicht.
Es handelt es sich hierbei um eine nicht-invasive Diagnostik, d.h., es sind ausser einer venösen Verweilkanüle zur evtl. Flüssigkeits-/ Kontrastmittelgabe keine Eingriffe in den Körper, wie z. B. bei der Durchführung einer Herzkatheteruntersuchung, notwendig. Die Untersuchung wird in Zusammenarbeít von ergfahrenen Mitarbeitern der Klinik für Kardiologie und der Klinik für Radiologie des Marienhospitals Osnabrück durchgeführt.
Der Untersuchung dauert nur wenige Minuten; die Bildgewinnung erfolgt dank der Schnelligkeit des Gerätes binnen Sekunden.
Die zahlreichen Schichtaufnahmen des Herzens können zu 3D-Darstellungen zusammengesetzt werden, die eine eingehende Darstellung des Herzens und seiner Strukturen, wie auch der Herzkranzgefässe, in seiner Bewegung ermöglicht.
Die Indikationen zur Kardio-CT-Untersuchung sind in unserer Klinik u.a.:
- Ausschlussdiagnostik einer relevanten koronaren Herzkrankheit bei Patienten mit einer geringen oder mittleren Vortestwahrscheinlichkeit oder nicht-eindeutigen Ergebnissen eines Belastungs-EKG oder eines anderen bildgebenden Belastungstests
- Abklärung eines akuten Thoraxschmerzes (Brustkorbschmerzes) ohne EKG-Veränderungen und wiederholt unauffälligen laborchemischen Untersuchungen
- Darstellung der Koronarien (Herzkranzgefäße) bei Patienten mit neu aufgetretener Herzinsuffizienz (Herzschwäche)
- Darstellung von Koronaranomalien, insbesonders in Relation zu den großen Gefäßen
- Beurteilung von aortokoronaren Bypässen.
Der koronare Kalknachweis mittels der Kardio-CT ermöglicht es, vorzeitig das Infarktrisiko eines Patienten vor Eintritt eines klinischen Ereignisses einschätzen zu können. Die Einleitung geeigneter Maßnahmen zur Reduktion der kardiovaskulären Risikofaktoren kann gezielt das Risiko einer akuten Durchblutungsstörung des Herzens senken.
Gegebenenfalls wird für diese Diagnostik nach der Punktion einer Armvene ein jodhaltiges Röntgenkontrastmittel verabreicht. Die ermittelten Bilder ermöglichen dann eine exakte Beurteilung der Herzkranzgefäße oder von Bypassgefäßen in dreidimensionalen Rekonstruktionen.
Bei Kontrastmittelgabe sind übliche Kontraindikationen wie Allergien oder eine relevante Nierenerkrankung zu berücksichtigen.
Die Computertomographie des Herzens ist eine Untersuchung, bei der Röntgenstrahlung eingesetzt wird. Neuere CT-Geräte können aber im Vergleich zur Vorgängertechnik eine weitere Reduzierung der Strahlendosis gewährleisten, trotzdem sollte bei Schwangeren eine solche Untersuchung nicht durchgeführt werden.
Optimale Bildergebnisse lassen sich herstellen, wenn bei der Untersuchung die Herzfrequenz des Patienten unter 60 Schlägen pro Minute liegt. Deshalb brauchen frequenzsenkende Medikamente wie z.B. Betablocker für die Untersuchung nicht pausiert zu werden.